Латинское название: Claforan
Код ATX: J01DD01
Действующее вещество: цефотаксим (cefotaxime)
Производитель: Patheon UK (Великобритания), Zentiva Saglik Urunleri Sanayi ve Ticaret A.S. (Турция), ФармФирма СОТЕКС (Россия)
Актуализация описания и фото: 02.09.2019
Цены в аптеках: от 154 руб.
Клафоран – полусинтетическое антибиотическое лекарственное средство группы цефалоспоринов для парентерального применения.
Форма выпуска и состав
Препарат выпускается в виде порошка для приготовления раствора для внутривенного и внутримышечного введения: желтовато-белого или белого цвета (в стеклянных бесцветных флаконах, в картонной пачке 1 флакон и инструкция по применению Клафорана).
В 1 флаконе содержится действующее вещество: цефотаксим – 1 г (в виде цефотаксима натрия – 1,048 г).
Фармакологические свойства
Фармакодинамика
Цефотаксим – активное вещество Клафорана, является полусинтетическим антибиотиком группы цефалоспоринов III поколения для парентерального применения.
Обладает широким спектром действия. Действует бактерицидно. Проявляет устойчивость к воздействию большинства β-лактамаз.
Цефотаксим активен по отношению к Klebsiella oxytoca, Klebsiella pneumoniae, Moraxella (Branhamella) catarrhalis, Bacillus subtilis, Aeromonas hydrophila, Bordetella pertussis, Borrelia burgdorferi, Citrobacter diversus, Clostridium perfringens, Escherichia coli, Corynebacterium diphtheriae, Enterobacter spp. (чувствительность определяется данными эпидемиологии и уровнем устойчивости в каждой конкретной стране), Eubacterium spp., Erysipelothrix insidiosa, Neisseria gonorrhoeae (в т. ч. продуцирующие и непродуцирующие пенициллиназу штаммы), Neisseria meningitidis, Propionibacterium spp., Providencia spp., Proteus vulgaris, Proteus mirabilis, Salmonella spp., Streptococcus spp. (в т. ч. Streptococcus pneumoniae), Haemophilus spp. (в т. ч. продуцирующие и непродуцирующие пенициллиназу штаммы, включая ампициллин-резистентные), метициллин-чувствительным штаммам Staphylococcus spp. (в т. ч. продуцирующие и непродуцирующие пенициллиназу штаммы), Morganella morganii, Serratia spp. (чувствительность определяется данными эпидемиологии и уровнем устойчивости в каждой конкретной стране), Veillonella spp., Shigella spp., Yersinia spp. (чувствительность определяется данными эпидемиологии и уровнем устойчивости в каждой конкретной стране).
К воздействию цефотаксима устойчивы: грамотрицательные анаэробы, Enterococcus spp., Acinetobacter baumannii, Bacteroides fragilis, Listeria monocytogenes, Clostridium difficile, метициллин-резистентные штаммы Staphylococcus spp., Pseudomonas cepacia, Pseudomonas aeruginosa, Stenotrophomonas maltophilia.
Фармакокинетика
Плазменная концентрация цефотаксима в крови у взрослых через 5 минут после однократного внутривенного введения 1 г вещества составляет 100 мкг/мл. После внутримышечного введения такой же дозы максимальная плазменная концентрация в крови составляет 20–30 мкг/мл, время ее достижения – 0,5 часа.
T1/2 (период полувыведения) – 1 и 1–1,5 часа при внутривенном и внутримышечном введении соответственно.
Связывается с белками плазмы (главным образом с альбуминами) в среднем на уровне 25–40%.
Примерно 90% дозы выводится с мочой: в неизмененном виде – 50%, в виде метаболита дезацетилцефотаксима – приблизительно 20%.
Т1/2 у пациентов пожилого возраста (старше 80 лет) возрастает до 2,5 часов.
При наличии нарушений почечной функции у взрослых объем распределения не изменяется, а значение Т1/2 не выходит за пределы 2,5 часов даже при последних стадиях почечной недостаточности.
Плазменный уровень и объем распределения цефотаксима у детей, новорожденных и преждевременно родившихся младенцев аналогичны таковым у взрослых, которые получают такую же дозу препарата из расчета мг/кг. Т1/2 цефотаксима находится в диапазоне 0,75–1,5 часа.
Плазменный уровень цефотаксима и объем распределения у новорожденных и преждевременно родившихся детей аналогичны таковым у детей. Средний Т1/2 вещества составляет 1,4– 6,4 часа.
Показания к применению
Клафоран назначается при терапии болезней инфекционно-воспалительного характера, вызванных чувствительными к действию цефотаксима микроорганизмами:
- Инфекции дыхательной и мочеполовой системы, мягких тканей, кожи, суставов, костей, центральной нервной системы, включая менингит (кроме листериозного);
- Интраабдоминальные (внутрибрюшные) инфекции, включая перитонит;
- Септицемия;
- Эндокардиты;
- Бактериемия.
Для профилактики инфекционных осложнений Клафоран применяется при проведении акушерско-гинекологических и урологических операций и хирургических вмешательств на желудочно-кишечном тракте.
Противопоказания
Применение Клафорана противопоказано при наличии гиперчувствительности к цефалоспоринам.
При растворении порошка Клафорана лидокаином (внутримышечное введение) существуют следующие противопоказания к применению раствора:
- Внутривенное введение;
- Внутрисердечные блокады без установленного водителя ритма;
- Тяжелая сердечная недостаточность;
- Возраст до 2,5 лет (внутримышечное введение);
- Повышенная чувствительность к лидокаину либо другим местным анестетическим средствам амидного типа.
Назначать Клафоран беременным женщинам не следует, поскольку нет достоверных данных, подтверждающих его эффективность и безопасность. При необходимости проведения терапии во время лактации грудное вскармливание рекомендуется прервать.
Клафоран, инструкция по применению: способ и дозировка
Раствор Клафорана вводят внутримышечно или внутривенно (как медленную инъекцию или инфузию).
При нормальной функции почек взрослым рекомендуется придерживаться следующего режима дозирования:
- Неосложненная гонорея: однократно внутримышечно 0,5-1 г;
- Неосложненные инфекции средней степени тяжести: внутримышечно либо внутривенно, разовая доза – 1-2 г, суточная – 2-6 г, интервал между введениями – 8-12 часов;
- Тяжелые инфекции: внутривенно, разовая доза – 2 г, суточная – 6-8 г, интервал между введениями – 6-8 часов.
При недостаточной чувствительности штаммов инфекции к действию препарата единственным средством подтверждения эффективности Клафорана является тест определения чувствительности к нему.
Взрослым при функциональных нарушениях почек (при клиренсе креатинина (КК) 10 мл в минуту и меньше) разовую дозу следует снизить в 2 раза, сохраняя длительность перерыва между введениями (суточная доза при этом уменьшается в 2 раза).
При невозможности измерить КК его можно рассчитать, основываясь на уровне креатинина сыворотки с применением формулы Кокрофта для взрослых.
Мужчинам можно применять одну из двух формул:
- Масса тела (кг) х (140-возраст)/72 х креатинин сыворотки (мг/дл);
- Масса тела (кг) х (140-возраст)/0,814 х креатинин сыворотки (мкмоль/л).
Женщинам для того чтобы высчитать КК следует применять формулу: 0,85 х показатель для мужчин.
Находящимся на гемодиализе больным Клафоран назначают в суточной дозе 1-2 г (определяется тяжестью инфекции; раствор вводят после окончания процедуры).
Рекомендуемый режим дозирования Клафорана для детей:
- Преждевременно родившиеся дети (до 1 недели жизни): внутривенно, суточная доза – 0,05-0,1 г/кг, разделенная на 2 введения с перерывом 12 часов;
- Преждевременно родившиеся дети (1-4 недели жизни): внутривенно, суточная доза – 0,075-0,15 г/кг, разделенная на 3 введения с перерывом 8 часов;
- Дети с массой тела до 50 кг: внутривенно или внутримышечно, суточная доза – 0,05-0,1 г/кг (вводится с перерывом 6-8 часов). Превышать суточную дозу 2 г не следует. При тяжелых инфекциях, включая менингит, возможно увеличение суточной дозы в 2 раза;
- Дети с массой тела от 50 кг: препарат применяют во взрослых дозах.
Детям до 2,5 лет строго противопоказано внутримышечное введение Клафорана, растворенного 1% лидокаином.
С целью профилактики возникновения послеоперационных инфекций перед проведением операции во время вводного наркоза Клафоран вводят внутримышечно или внутривенно в дозе 1 г. Повторное введение в такой же дозе проводят через 6-12 часов после операции.
При наложении на пупочную вену зажимов во время проведения кесарева сечения раствор вводят внутривенно в дозе 1 г, через 6-12 часов повторно вводят такую же дозу Клафорана (внутримышечно или внутривенно).
Читайте также:
Какие есть вакцины против пневмонии
Продолжительность терапии врач устанавливает индивидуально.
Для приготовления раствора для внутримышечных уколов Клафорана нужно растворить порошок стерильной водой для инъекций: 4 мл для 1 г порошка и 10 мл для 2 г. В качестве растворителя можно использовать 1% раствор лидокаина (внутривенное введение строго противопоказано).
Для приготовления раствора для внутривенного введения 1 г или 2 г порошка растворяют в 40-100 мл инфузионного раствора либо стерильной воды для инъекций. Инъекцию следует проводить медленно на протяжении 3-5 минут (из-за возможного развития угрожающих жизни аритмий при введении Клафорана через центральный венозный катетер). Для инфузий можно использовать такие растворы (концентрация цефотаксима 1 г/250 мл), как: вода для инъекций, 0,9% раствор хлорида натрия, раствор Рингера, 5% раствор глюкозы (декстрозы), раствор лактата натрия, а также растворы йоностерил, гемакцель, 12% реомакродекс, 6% макродекс, тутофузин В.
При растворении порошка следует обеспечить асептические условия, в особенности если раствор Клафорана вводится не сразу.
Побочные действия
- Сердечно-сосудистая система: в единичных случаях – аритмии (при проведении болюсного введения через центральный венозный катетер);
- Мочевыделительная система: ухудшение функции почек (увеличение уровня креатинина), в особенности при одновременном применении с аминогликозидами; очень редко – интерстициальный нефрит;
- Пищеварительная система: возможны – рвота, тошнота, боли в животе, повышение активности печеночных ферментов (гамма-глутамилтрансферазы, аланинаминотрансферазы, лактатдегидрогеназы, аспартатаминотрансферазы, щелочной фосфатазы) и/или билирубина, диарея (может свидетельствовать о развитии энтероколита, что иногда сопровождается появлением в кале крови; особой формой энтероколита является псевдомембранозный колит);
- Центральная нервная система: энцефалопатия (при введении высоких доз), в особенности на фоне почечной недостаточности;
- Кроветворная система: нейтропения; редко – эозинофилия, тромбоцитопения, агранулоцитоз; в единичных случаях – гемолитическая анемия;
- Аллергические реакции: крапивница, покраснение кожи, ангионевротический отек, сыпь, бронхоспазм; очень редко – синдром Стивенса-Джонсона, многоформная эритема, анафилактический шок, токсический эпидермальный некролиз (синдром Лайелла);
- Местные реакции: воспаление в месте введения раствора;
- Прочие: лихорадка, слабость, суперинфекция.
При терапии боррелиоза возможно развитие следующих нарушений: затрудненное дыхание, кожная сыпь, лихорадка, зуд, реакция Яриша-Герксгеймера (в первые дни терапии), повышение уровня ферментов печени, лейкопения, дискомфорт в области суставов.
Передозировка
Основные симптомы: риск возникновения обратимой энцефалопатии.
Терапия: симптоматическое лечение. Специфического антидота нет.
Особые указания
Перед началом применения Клафорана нужно собрать аллергологический анамнез, в особенности в отношении указаний на аллергический диатез, реакции гиперчувствительности к бета-лактамным антибиотическим препаратам. В 5-10% случаев возникает перекрестная аллергия между цефалоспоринами и пенициллинами. С крайней осторожностью Клафоран следует назначать больным с указаниями в анамнезе на аллергические реакции на пенициллин.
Наличие анамнестических данных о реакциях гиперчувствительности немедленного типа на цефалоспорины является строгим противопоказанием к применению Клафорана. При каких-либо сомнениях при первом введении раствора необходимо присутствие врача, что связано с вероятностью анафилактических реакций.
При развитии реакций гиперчувствительности Клафоран отменяют.
В первые недели терапии возможно развитие псевдомембранозного колита, который проявляется тяжелой продолжительной диареей. Диагноз подтверждается гистологическим исследованием и/или колоноскопией. Данное осложнение относится к весьма серьезным, поэтому следует немедленно отменить терапию и назначить адекватное лечение (включая пероральное применение метронидазола или ванкомицина).
При одновременном назначении Клафорана с потенциально нефротоксическими лекарственными средствами (аминогликозидными антибиотиками, диуретиками) нужно контролировать функцию почек, что связано с опасностью нефротоксического действия.
При необходимости ограничения потребления натрия нужно учитывать, что в цефотаксима натриевой соли содержится 48,2 мг/г натрия.
При применении Клафорана рекомендовано использование глюкозооксидазных методов определения уровня глюкозы в крови, что связано с развитием ложноположительных результатов при применении неспецифических реактивов.
В период терапии возможно появление ложноположительной пробы Кумбса.
Необходимо контролировать скорость введения Клафорана.
При длительной терапии (дольше 10 дней) нужно проводить контроль картины периферической крови. При развитии нейтропении Клафоран отменяют.
Применение при беременности и лактации
Клафоран во время беременности/лактации не назначается.
Применение в детском возрасте
Применение Клафорана внутримышечно при использовании лидокаина в качестве растворителя у пациентов младше 2,5 лет противопоказано.
Лекарственное взаимодействие
При совместном назначении Клафорана с некоторыми лекарственными средствами могут возникать следующие эффекты:
- Пробенецид: задержка экскреции и увеличение плазменных концентраций цефотаксима;
- Препараты с нефротоксическим действием: потенцирование их нефротоксического эффекта.
Раствор Клафорана нельзя смешивать в одном инфузионном растворе или шприце с растворами других антибиотических препаратов (включая аминогликозиды).
Аналоги
Аналогами Клафорана являются: Клафотаксим, Интратаксим, Лифоран, Кефотекс, Оритакс, Клафобрин, Оритаксим, Спирозин, Талцеф, Цетакс, Тиротакс, Цефабол, Тарцефоксим, Цефантрал, Такс-о-бид, Цефосин, Резибелакта, Цефотаксим, Цефотаксим Лек, Цефотаксим Сандоз, Цефотаксим-Виал, Цефотаксим-Промед, Цефотаксим ДС, Цефотаксим натрия, Цефотаксим Эльфа, Цефотаксим-ЛЕКСВМ, Цефотаксима натриевая соль.
Сроки и условия хранения
Хранить в защищенном от света, недоступном для детей месте при температуре до 25 °C.
Срок годности – 2 года.
Хранение приготовленных растворов:
- Раствор для внутримышечных инъекций, приготовленный с применением воды для инъекций или 0,5% либо 1% раствора гидрохлорида лидокаина: 8 часов (при комнатной температуре до 25 °С) либо 24 часа (при хранении при температуре 2-8 °С в защищенном от света месте);
- Раствор для инфузий, приготовленный с применением инфузионных растворов: 8 часов (раствор гемакцель, тутофузин или йоностерил) или 6 часов (10% раствор декстрозы (глюкозы), реомакродекс или макродекс);
- Раствор для инфузий или инъекций, приготовленный с применением воды для инъекций: 12 часов (при комнатной температуре до 25 °С) либо 24 часов (при хранении при температуре 2-8 °С в защищенном от света месте). Появление бледно-желтого оттенка снижения активности препарата не означает.
Условия отпуска из аптек
Отпускается по рецепту.
Отзывы о Клафоране
Отзывы о Клафоране преимущественно положительные. Его характеризуют как высокоэффективный препарат с широким спектром действия и хорошей переносимостью. В редких случаях отмечаются местные побочные реакции в месте введения укола Клафоран. Стоимость в сравнении с аналогами оценивается как высокая.
Цена на Клафоран в аптеках
Примерная цена на Клафоран (1 флакон по 1 г) составляет 93–159 рублей.
Информация о препарате является обобщенной, предоставляется в ознакомительных целях и не заменяет официальную инструкцию. Самолечение опасно для здоровья!
Ещё несколько веков назад пневмония, или воспаление лёгких, уносила жизни огромного количества людей, в особенности детей. Но с открытием антибиотиков ситуация резко изменилась. Хотя пневмония всё ещё продолжает оставаться серьёзным и опасным заболеванием, при вовремя начатом лечении она успешно устраняется.
Принципы лечения пневмонии у детей
Лечение воспаления лёгких — сложный процесс, который имеет множество нюансов. В 80% случаев терапия осуществляется в домашних условиях, особенно если речь идёт о ребёнке старше 3 лет. Госпитализации подлежат в основном дети:
- первого года жизни;
- с тяжёлыми формами заболевания;
- с затяжным течением воспаления лёгких и угрозой развития бронхолегочного заболевания;
- проживающие в неблагоприятных жилищно-бытовых условиях.
В зависимости от тяжести течения, возраста и особенностей ребёнка лечение пневмонии в среднем занимает до 2–4 недель.
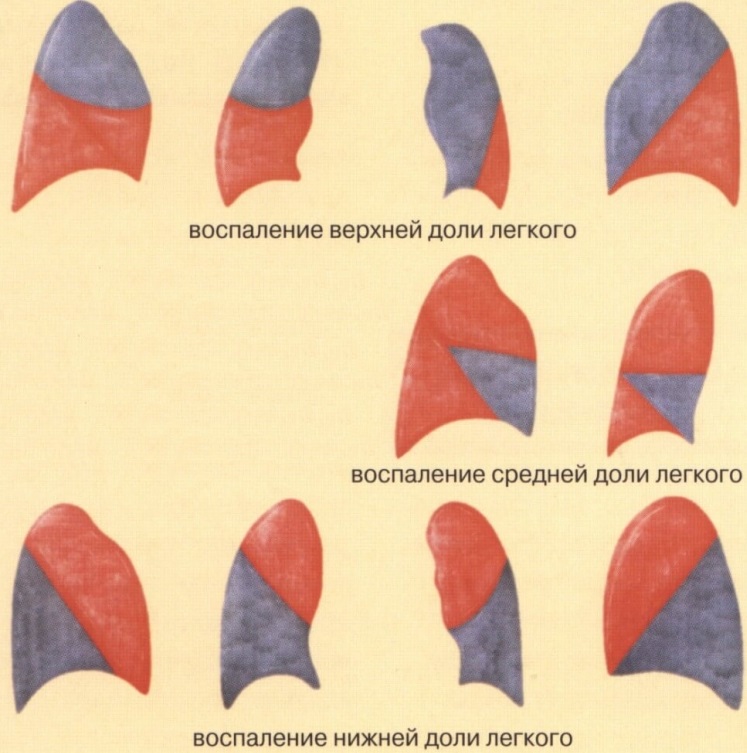
На рентгеновском снимке врач видит поражённую часть лёгкого. Если доля лёгкого поражена полностью, то пневмония называется долевой
Читайте также:
Муколитические препараты от кашля при пневмонии
Для лечения воспаления лёгких используются:
- антибиотики;
- противовирусные средства;
- противогрибковые препараты;
- препараты для устранения симптомов заболевания;
- ингаляции;
- диета;
- физиотерапевтические процедуры, включая дыхательную гимнастику, массаж и т. д.
В некоторых случаях для выздоровления понадобится использовать весь комплекс мероприятий, в других — лишь часть из них. Но антибактериальная терапия является неотъемлемой составляющей лечения. Она показана при:
- сохранении высокой температуры более 3 дней;
- наличии выраженных признаков интоксикации (слабость, тошнота и пр.);
- наличии клинических признаков воспаления лёгких;
- затяжном течении воспалительного процесса.
Поскольку обычно антибиотики назначаются сразу же после осмотра больного до получения результатов анализов и проведения рентгена, в течение 48 часов после начала лечения врач обязательно должен оценить эффективность. На основании этого решается вопрос о том, нужно ли вносить коррективы в назначения.
- Полный эффект, если через 1–2 суток при неосложнённой форме заболевания и 72 часа при осложнённой температура тела снижается до нормальных или субфебрильных (37°C) показателей, общее состояние пациента заметно улучшается, уменьшается одышка, возвращается аппетит.
- Частичный эффект, если температура продолжает сохраняться выше 38°С, но при этом признаки интоксикации и одышка уменьшаются, улучшается аппетит, а при аускультации (прослушивании лёгких) заметна положительная или как минимум отсутствует отрицательная динамика.
- Отсутствие эффекта, если общее состояние ребёнка ухудшается, нарастает токсикоз, одышка, цианоз (синюшность кожных покровов), наблюдается обезвоживание организма. Когда подобное состояние развивается у детей до 1 года, они нередко полностью отказываются от еды.
В первых двух случаях смены антибиотика не требуется, тогда как в последнем ребёнку заменяют препарат, а самого малыша госпитализируют.
Помимо перечисленных выше мероприятий, необходимо придерживаться некоторых рекомендаций:
- В течение всего времени сохранения лихорадки дети должны соблюдать постельный режим.
Перейти на общий режим можно только при быстром наступлении эффекта от проводимого лечения, а гулять разрешается лишь спустя 2 недели.
- Очень важно до полного выздоровления обеспечить ребёнку психологический покой, позаботится о том, чтобы он не испытывал сильных эмоций, особенно отрицательных.
- Нужно создать оптимальные для выздоровления условия в доме, то есть регулярно проветривать помещение, поддерживать влажность воздуха в пределах 45–60%, ежедневно проводить влажную уборку.
- Следует часто поить больного малыша тёплой жидкостью.
Антибиотикотерапия, противовирусные и противогрибковые средства
Основным средством лечения воспаления лёгких являются антибиотики, первую дозу которых дают сразу же после осмотра пациента педиатром, несмотря на то, что достаточно часто патология имеет вирусную природу. Это объясняется тем, что у рядового педиатра нет возможности в короткие сроки определить возбудителя заболевания, а при пневмонии любое промедление опасно. Если же возникают сомнения в правильности диагноза и не исключается возможность развития бронхита, коклюша или другой патологии, можно дождаться результатов рентгенографии до приёма первой дозы антибиотика, но только при условии нетяжелого течения болезни.
Сразу же после подтверждения наличия воспаления лёгких назначают антибиотики, учитывая:
- возраст больного;
- особенности протекания заболевания;
- условия развития пневмонии (внебольничная, врождённая, госпитальная);
- особенности симптоматики.
При лёгком и среднетяжёлом течении заболевания детям назначают антибиотики для перорального приёма (через рот), так как в целом эффективность лекарственных средств при внутримышечном, внутривенном и пероральном способах введения одинакова. Но при этом приём препарата внутрь более безопасен и легче переносится детьми, поскольку снижается риск развития постинъекционных осложнений и малыши не испытывают страха и боли. Если же у ребёнка пневмония протекает в тяжёлой форме, лечение начинают с внутривенного введения препаратов, а после наступления улучшения (как правило, это происходит на 2–3 день после начала лечения) переходят на пероральный приём тех же средств, то есть применяют ступенчатую терапию.
Сегодня при воспалениях лёгких у детей применяются антибиотики различных групп:
- пенициллины;
- цефалоспорины;
- макролиды;
- аминогликозиды;
- карбапенемы.
Анаферон способствует укреплению иммунитета
Обычно приём антибиотиков дополняют назначением противовирусных препаратов (Амизон, Анаферон, Изопринозин и т. д.) и противогрибковых средств. Чаще всего с этой целью используются препараты флуконазола (Фуцис, Дифлюкан, Медофлюкан и пр.) Эти же лекарства обязательно назначаются вместо антибиотиков, если у ребёнка диагностирована грибковая пневмония. Кроме них, могут применяться препараты итраконазола (Итракон), кетоконазола (Кетозол, Микосепт, Низорал) и пр.
Особенности лечения в зависимости от типа заболевания у детей разного возраста
Различают несколько типов воспаления лёгких:
- внебольничное;
- госпитальное (нозокомиальное);
- внутриутробное.
Внебольничная пневмония
При наличии внебольничной пневмонии, как правило, используются антибиотики пенициллинового ряда. У детей старше 6 месяцев чаще всего применяются ингибиторозащищённые пенициллины (амоксициллин, его комбинации с клавулановой кислотой и ампициллин с сульбактамом), так как они отличаются большей безопасностью по сравнению с другими препаратами. К их числу относятся:
- Аугментин;
- Амоксиклав;
- Оспамокс;
- Флемоксин Солютаб;
- Флемоклав Солютаб;
- Амоксициллин;
- Уназин;
- Сулациллин и пр.
Использование препаратов, содержащих клавулановую кислоту, позволяет существенно расширить спектр действия антибиотика, что особенно важно при лечении детей раннего возраста, а также малышей, имеющих иммунодефициты.
Также при борьбе с внебольничными пневмониями широко используются макролиды. Это:
- Азитромицин, Сумамед, Азивок, Хемомицин;
- Вильпрафен, Джозамицин;
- Кларитромицин, Клацид;
- Мидекамицин, Макропен;
- Эритромицин.
Макролиды, используемые при внебольничном воспалении лёгких — галерея
Цефалоспорины редко используются для лечения внебольничных пневмоний, поскольку большинство пневмококков к ним нечувствительны. Кроме того, они отрицательным образом сказываются на работе печени и почек, существенно влияют на состав микрофлоры кишечника, часто вызывают аллергические реакции, не действуют на внутриклеточные возбудители заболевания, а их внутривенное и внутримышечное введение довольно болезненно.
Характер терапии во многом зависит от возраста ребёнка. Так:
- Пневмония у детей до 1 года лечится только в условиях стационара. Тяжёлые формы заболевания требуют внутривенного и внутримышечного введения антибиотиков, в остальных случаях обычно достаточно принимать их внутрь.
- Дети от 1 до 6 лет с нетяжёлой формой воспаления лёгких лечатся дома пероральными антибиотиками. При их неэффективности и ухудшении состояния, ребёнка госпитализируют. В этом случае может встать вопрос о внутривенном введении антибиотиков.
- Дети от 6 до 15 лет практически всегда лечатся дома с использованием препаратов для приёма внутрь, за исключением случаев развития серьёзных осложнений.
При нетяжёлом течении воспаления лёгких антибактериальную терапию продолжают до тех пор, пока не будет достигнута стойкая нормализация температуры и в течение 3–4 дней после этого. Обычно длительность приёма таких препаратов не превышает 10 дней.
Поскольку патологические изменения в лёгких исчезают медленнее, чем симптомы заболевания, результаты рентгена грудной клетки не могут быть основанием для продолжения антибиотикотерапии.
Госпитальная пневмония
Если же у ребёнка развилась госпитальная (нозокомиальная) пневмония, справится с ней будет сложнее, чем с внебольничной. Чаще назначаются уреидопенициллины, карбенициллин, тикарциллин, пиперациллин и их комбинации. К числу таких препаратов относятся:
- Карбенициллин;
- Секуропен;
- Пипрацил;
- Тиментин.
Читайте также:
Признаки при пневмонии народными средствами
При госпитальной пневмонии часто назначают цефалоспорины III и IV поколений, например Клафоран
Также в таких случаях могут применяться цефалоспорины III и IV поколений:
- цефотаксим (Клафоран), Цефтриаксон (Роцефин, Форцеф), Цефтазидим (Зацеф, Фортум, Кефадим), Цефоперазон (Цефобид, Сульперазон), Цефиксим (Цефспан, Супракс), Цефтрибутен (Цедекс);
- цефепим (Максипим).
Редко, в основном при осложнённых госпитальных пневмониях, применяются аминогликозиды и карбопенемы. Тем не менее часто требуется менять препараты, а порой даже сочетать несколько видов антибиотиков. Замену осуществляют на основании данных бактериологического исследования.
Внутриутробная пневмония
Лечение врождённого воспаления лёгких у новорождённых малышей всегда осуществляют в условиях стационара, при этом антибиотики вводятся внутривенно или внутримышечно. Как правило, предпочтение отдаётся комбинациям ингибиторозащищённых пенициллинов или цефалоспоринов III поколения с аминогликозидами. В случаях диагностирования пневмоцистной формы заболевания используется ко-тримоксазол, сульфаметоксазол и триметоприм.
Эти действующие вещества являются основой таких препаратов, как:
- Бактрим;
- Берлоцид;
- Бисептол;
- Котримол;
- Тримезол и пр.
Антибиотики для лечения внутриутробной пневмонии — галерея
Особенности лечения в зависимости от вида возбудителя
При типичной пневмонии, вызванной синегнойной палочкой, применяются:
- пенициллины: Тиментин;
- аминогликозиды: Тобрамицин, Нетилмицин, Амикацин;
- цефалоспорины: Цефтазидим, Цефоперазон, Цефепим, Зиннат;
- карбапенемы: Имипенем, Меропенем.
Внимание! Меропенем разрешён к использованию у детей старше 3 месяцев.
- При атипичных воспалениях лёгких часто используются макролиды, поскольку они обладают способностью накапливаться в клетках. При микоплазменной пневмонии (микоплазма пневмонии) антибиотикотерапию продолжают не менее 14 дней. Если же у ребёнка диагностирована пневмоцистная форма, то предпочтение отдаётся Ко-тримоксазолу, причём назначают его в максимальных возрастных дозировках.
- Анаэробная пневмония часто лечится ингибиторозащищёнными пенициллинами, метронидазолом, линкосамидами, карбапенемами.
- Заболевание, изначально спровоцированное вирусом, если оно протекает тяжело, лечится введением специфического донорского противогриппозного γ-глобулина. Но поскольку вирусная форма зачастую сопровождается присоединением бактериальной инфекции, больным назначаются антибиотики, вид которых зависит от возбудителя и формы недуга.
Симптоматическая терапия
Целью симптоматической терапии является устранение отдельных проявлений заболевания. В её состав входят:
- Жаропонижающие средства. Они применяются исключительно по назначению врача, поскольку характер лихорадки помогает определить возбудителя заболевания и оценить эффективность антибиотикотерапии. Поэтому в основном жаропонижающие препараты, такие как Панадол, Нурофен и другие, применяются только при лихорадке «бледного типа», склонности малышей к судорогам, возникающим на фоне повышения температуры тела, и у младенцев.
«Бледная лихорадка» — это состояние, которое сопровождается ознобом и бледностью кожных покровов. Стопы и ладони при этом холодные.
- Противокашлевые средства. Эта группа препаратов является неотъемлемой составляющей лечения. Однако используются только муколитики (Амброксол, Карбоцистеин) и отхаркивающие препараты на растительной основе. Выбор конкретного средства зависит от особенностей отделяемой мокроты.
- при кашле, сопровождающемся густой, вязкой, трудноотходимой мокротой, назначают препараты амброксола, например сироп Лазолван, Линдоксил, Амбролитик и пр.
- при малопродуктивном кашле со скудной мокротой показано использование всевозможных растительных средств. Их приём обязательно должен сопровождаться активным употреблением жидкости.
Применение препаратов, угнетающих кашлевой рефлекс (Синекод, Окселадин, Туссимол и т. д.), при пневмонии противопоказано. Они назначаются в исключительных случаях, когда ребёнок страдает от сухого навязчивого кашля, регулярно приводящего к рвоте, нарушению аппетита и мешающего нормально спать, что характерно в основном для атипичной пневмонии.
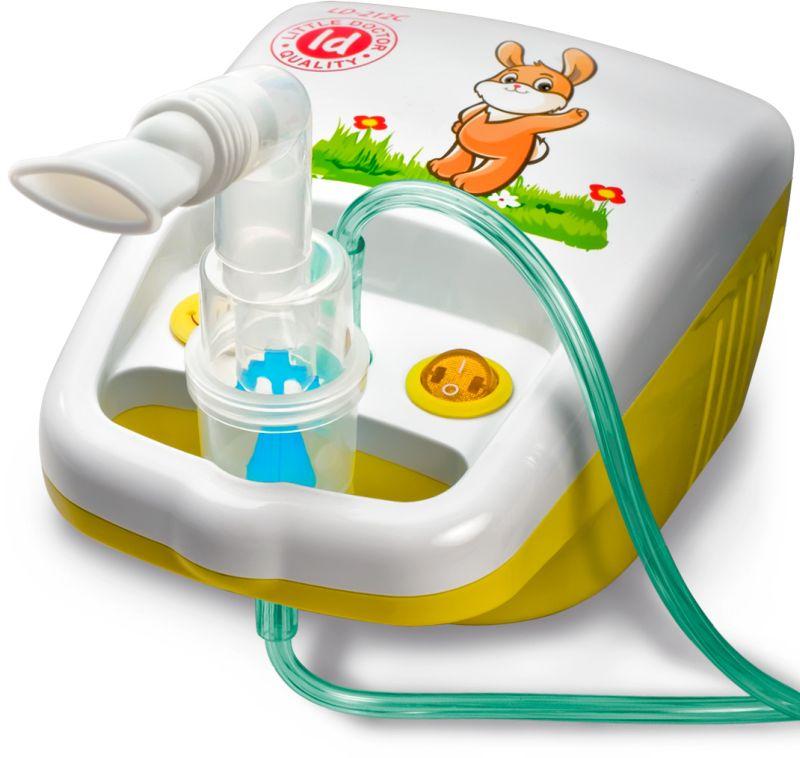
- Ингаляционная терапия. Может проводиться с настоями листьев подорожника, плодов аниса, корня солодки, травы мать-и-мачехи, листьями крапивы и т. п. Кроме того, ингаляции можно делать с растворами таких лекарственных средств, как Амброксол, Мукалтин, Эвкабал. Если у ребёнка наблюдается сужение просвета дыхательных путей, ему показаны ингаляции со Сальбутамолом, Кленбутеролом, Беродуалом и Пульмикортом.
- При медленном рассасывании воспалительного инфильтрата (скопления клеток, лимфы, крови) и отсутствии положительных изменений от проводимой терапии могут применяться кортикостероиды.
- Иммунокоррегирующая терапия. Недоношенным детям, грудничкам с тяжёлыми формами пневмонии и детям, имеющим неблагоприятный прогноз исхода заболевания, может быть показано внутривенное введение иммуноглобулинов. Инъекции делают ежедневно или через день. Минимальная длительность курса лечения — 2–4 инъекции.
Ингаляции, проводимые с помощью небулайзера, ускоряют процесс выведения мокроты из органов дыхания
Запрещено при воспалении лёгких проводить:
- ингаляции протеолитических ферментов, например химотрипсина;
- ставить банки и горчичники;
- УВЧ-терапию;
- принимать витамины до выздоровления.
Доктор Комаровский о лечение пневмонии у детей — видео

Диета
В целом особых рекомендаций по питанию детей при воспалении лёгких нет. Главное, кормить ребёнка по аппетиту, ни в коем случае нельзя заставлять его есть, если он не хочет. Большое значение имеет питьевой режим. Во время болезни важно как можно чаще поить кроху. Для этого можно использовать всевозможные соки, морсы, чаи. Также нелишним будет принимать жидкости, восполняющие дефицит солей в организме:
- Регидрон;
- Хумана электролит;
- Оралит и пр.
Грудных детей допаивают тёплой водой (из расчёта 100–150 мл на 1 кг веса).
Народные средства лечения
Воспаление лёгких — это не то заболевание, с которым можно справиться с помощью народных методов. Использовать любые подобные средства можно только с разрешения лечащего врача и исключительно в качестве дополнения к традиционной терапии.
- В стакане кипятка заваривают 15 г травы иван-чая и оставляют настаиваться на 1 час. Полученное средство принимают по 1/3 стакана трижды в день до еды.
- В течение дня рекомендуется употреблять ядра лесных орехов, предварительно обмакнув их в мёд.
- Листья шалфея, золототысячника, медуницы, подорожника измельчают в порошок при помощи кофемолки или любого другого устройства. Вечером 2 ст. л. полученной смеси заливают 1 л кипятка. К утру средство настоится и будет готово к употреблению. Его принимают регулярно по ½ стакана в течение дня.
- Внутрь принимают барсучий жир: дошкольники и младшие школьники по 1 ч. л., подростки по 1 ст. л. трижды в день.
Совет: поскольку далеко не каждый ребёнок согласится есть барсучий жир, можно смешать продукт с небольшим количеством варенья, мёда или развести в молоке.
Физиотерапия и другие методы реабилитации
В восстановительном периоде детям могут быть назначены:
- ЛФК (лечебная физическая культура), причём для каждого ребёнка комплекс упражнений подбирается индивидуально на основании особенностей его состояния и уровня физического развития;
- физиотерапевтические процедуры: СВЧ и электрофорез лекарственных веществ. Они ускоряют процесс рассасывания инфильтрата;
- дыхательная гимнастика и массаж сразу же после окончания острого периода заболевания. Дренажный массаж грудной клетки, как правило, назначают детям, перенёсшим острую пневмонию и имеющим остаточные явления.
Массаж — это безвредный метод, который нравится практически всем детям. Его суть состоит в методичном простукивании грудной клетки, за счёт чего возникает эффект вибрации, а это способствует продвижению мокроты из лёгких наверх.